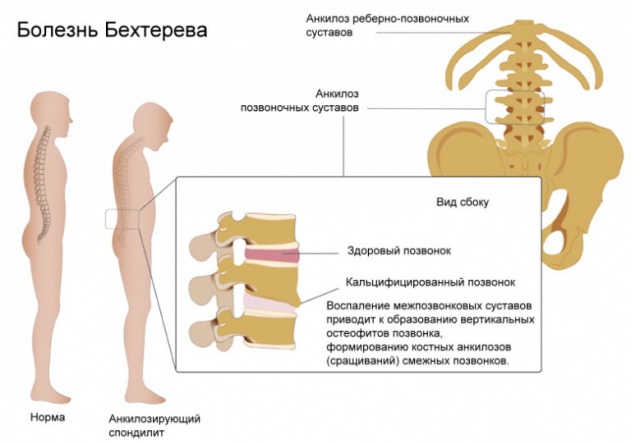
Лечение анкилозирующего спондилоартрита (болезни Бехтерева)
Анкилозирующий спондилит (патология названа в честь известнейшего русского врача В.М. Бехтерева, впервые описавшего его в 1892 г.) – это прогрессирующее хроническое воспалительное заболевание, поражающее преимущественно позвоночник, крестцово-подвздошные сочленения, а также паравертебральные мягкие ткани. В результате этой болезни в структурах опорно-двигательного аппарата появляются необратимые изменения, такие как срастания суставных поверхностей, ведущие к развитию анкилозов.
Основанием возникновения ББ является проявление агрессивности иммунитета в отношении клеток собственных суставов и связок (происходит как бы неадекватный иммунный ответ). При этом иммунная система организма ошибочно воспринимает некоторые его ткани как чужеродные, и именно это является причиной иммунной агрессии.
Распространенность болезни Бехтерева относительно невелика, составляет примерно 4–5 человек на 1000. Мужчины болеют в 5-7 раз чаще, чем женщины. Заболевание начинается в молодом или среднем активном возрасте (в 16 – 40 лет).
Причины и механизмы развития анкилозирующего спондилита
Полностью этиология ББ не изучена до сих пор. Но в последние годы было установлено наличие генетической предрасположенности к данному недугу, обусловленной присутствием антигена «HLA-В27», активизирующегося, в основном, у мужчин в период после полового созревания. В связи с этим в их организмах начинают вырабатываться специфические антитела, действие которых направлено на собственные элементы соединительной ткани, участвующие в формировании связочного и суставного аппаратов. При этом в последних образуются воспалительные реакции, ведущие к рассасыванию (резорбции) хряща с заменой его на фиброзную (рубцовоподобную) ткань, с последующим отложением в ней солей кальция и в дальнейшем – разрастанием костной ткани. В результате этого сначала появляется тугоподвижность в суставах, затем – ограничение движений в них и, наконец, развивается анкилоз, характеризующийся срастанием сочленяющихся суставных поверхностей.
Первоначально воспаление чаще всего наблюдается в крестцово-подвздошных сочленениях, затем – в межпозвонковых (соединяющих тела позвонков), и, постепенно распространяясь все выше, уже локализуется и в реберно-позвоночных отделах грудной клетки. Гораздо реже спондилоартрит одновременно протекает в крупных суставных структурах тела – плечевых, коленных, тазобедренных, и совсем редко – в мелких суставах стоп или кистей.
По мере прогрессирования патологии вышеперечисленные области опорно-двигательной системы человека «выключаются» из движения, повышенная или несвойственная нагрузка компенсаторно «падает» на расположенные рядом отделы, что способствует появлению в них дистрофических изменений (остеопороза, остеохондроза, спондилеза, спондилоартритов, синовитов, миозитов). Это, безусловно, влияет на самочувствие больных и на их двигательную активность.
Так, например, если анкилоз возникает в реберно-позвоночных сочленениях грудной клетки, то объем её движений при дыхании постепенно уменьшается, пока почти полностью не исчезает, и тогда больные дышат только за счет экскурсий диафрагмы. Это ведет к появлению одышки при малейшей нагрузке, образованию дыхательной недостаточности. У одной трети заболевших может в той или иной мере наблюдаться поражение и других структур организма: например, развитие миокардитов, клапанных пороков сердца или аортитов (при вовлечении в процесс сердечно-сосудистой системы), иногда возможно нарушения в работе органов зрения (увеиты, иридоциклиты, эписклериты), мочевыводящих путей (нефриты, циститы), и т.д.
Основные клинические проявления
 Одной из наиболее частых жалоб пациентов является болезненность в нижней части спины и ягодицах, чаще всего дающая о себе знать по ночам и в покое, сопровождающаяся утренней скованностью, но ослабевающая после небольшой физической нагрузки. Постепенно боль «поднимается» выше, со временем она ощущается уже в спине и межлопаточной области, а позже – в области шеи. Для таких людей характерна «поза просителя», что связано с анкилозом межсуставных отростков шейного и верхнегрудного отделов позвоночника, приведшим к формированию кифоза различной степени выраженности.
Одной из наиболее частых жалоб пациентов является болезненность в нижней части спины и ягодицах, чаще всего дающая о себе знать по ночам и в покое, сопровождающаяся утренней скованностью, но ослабевающая после небольшой физической нагрузки. Постепенно боль «поднимается» выше, со временем она ощущается уже в спине и межлопаточной области, а позже – в области шеи. Для таких людей характерна «поза просителя», что связано с анкилозом межсуставных отростков шейного и верхнегрудного отделов позвоночника, приведшим к формированию кифоза различной степени выраженности.- При этом может наблюдаться появление одышки и отсутствие возможности полноценного глубокого вдоха всей грудной клеткой. Это в значительной мере снижает качество жизни больных, а также их трудоспособность и ведет к инвалидизации.
- Нередко возникают также боли в сердце, тахикардия или аритмия, что может быть симптомом миокардита, поражением клапанов или нарушения проводимости (например, атриовентрикулярная блокада).
- В некоторых случаях при выраженных изменениях в позвоночном столбе может наблюдаться компрессия корешков спинного мозга, что не только сопровождается сильным болевым синдромом или, наоборот, развитием парестезий (снижением кожной чувствительности), но может привести и к нарушению работы тазовых органов.
- Иногда может отмечаться болезненность в местах фиксации сухожилий к костям (например – к остистым отросткам позвоночника), подошвенной фасции, ахиллова сухожилия – к пяточному бугру, сухожилий косых мышц живота – к гребням подвздошных костей, и т.д.
- При затрагивании органов зрения пациенты могут жаловаться на боли в глазах, непереносимость яркого света, быструю утомляемость глазных мышц и даже нарастающую потерю зрения.
Прогноз заболевания в настоящее время – относительно благоприятный, благодаря современным методам лекарственной терапии. Тем не менее, патология имеет тенденцию к постепенному прогрессированию, и через 25-40 лет после ее начала возможно снижение подвижности, затем потеря функции межпозвонковых и крестцово-подвздошных суставных структур, нередко приводящих к инвалидизации. Наиболее актуально это также при вовлечении в процесс хотя бы одного тазобедренного сустава, или же шейного отдела позвоночника (это ведет к компрессии спинного мозга с вероятностью развития подвывиха между первым и вторым шейными позвонками). Поражения почек встречаются реже, адекватное, своевременное назначение нестероидных противовоспалительных препаратов помогает снизить вероятность появления нефропатии и других проявлений болезни Бехтерева.
Методы диагностирования анкилозирующего спондилоартрита
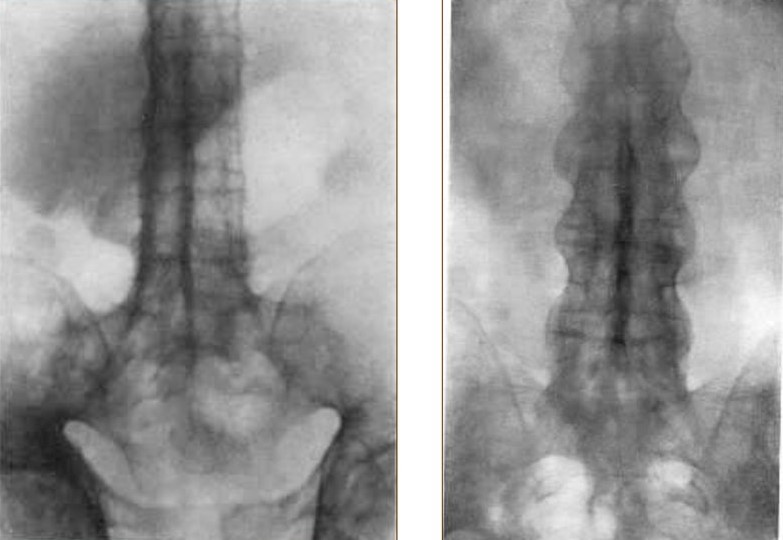 Диагностика крови при активности воспалительного процесса может выявить ускорение СОЭ и повышение концентрации СРБ, а у длительно болеющих в половине случаев удается обнаружить нормохромную анемию. Если в сыворотке крови отслеживается повышение креатинина, то предполагают наличие развивающейся хронической почечной недостаточности. В то же время следует помнить, что присутствие антигена HLA-B27 является косвенным и неспецифическим признаком анкилозирующего спондилоартрита. Также определяют наличие фибрина, сиаловых кислот, белковых фракций, серомукоида, и т.д.
Диагностика крови при активности воспалительного процесса может выявить ускорение СОЭ и повышение концентрации СРБ, а у длительно болеющих в половине случаев удается обнаружить нормохромную анемию. Если в сыворотке крови отслеживается повышение креатинина, то предполагают наличие развивающейся хронической почечной недостаточности. В то же время следует помнить, что присутствие антигена HLA-B27 является косвенным и неспецифическим признаком анкилозирующего спондилоартрита. Также определяют наличие фибрина, сиаловых кислот, белковых фракций, серомукоида, и т.д.- Исследование мочи при возникновении нефропатии помогает обнаружить белок (протеинурия) и микрогематурию – небольшого количества эритроцитов как проявление IgA-нефропатии.
- Полипозиционная (в прямой, боковой, косых проекциях и с функциональными пробами) рентгенография или компьютерная томография крестцово-подвздошных суставов и вышележащих отделов позвоночника выявляет ограничение подвижности и специфические рентгенологические изменения (сакроилеит, спондилоартрит, рано или поздно приводящие к формированию анкилозов, деформации позвоночного столба по типу «бамбуковой палки», а также к его кифотическим искривлениям различной степени, вплоть до формирования небольшого горба.
- Рентгенография периферических суставов позволяет увидеть в них дегенеративно-дистрофические аномалии, также ведущие к нарушению функций, развитию остеопороза, кистовидной перестройке, формированию краевых остеофитов, и т.д.
- Ультразвуковое исследование обладает более высокой чувствительностью при выявлении энтезита. УЗИ тазобедренных суставов – для обнаружения восспалительного поражения и наличия выпота.
- Остеосцинтиграфия (сканирование) – для диагностики костной системы позвоночника.
- ЭКГ и ЭхоКГ помогают определить признаки нарушения проводимости, формирования клапанной недостаточности и других изменений.
- Консультации «узких» специалистов (кардиолога, офтальмолога, нейрохирурга, ревматолога, нефролога) проводятся по показаниям.
Принципы лечения болезни Бехтерева
Общие рекомендации
 В профессиональной деятельности больным ББ противопоказаны все типы движений, способствующие усугублению кифоза. В то же время не рекомендуется носить корсеты, но все же следует, по возможности, сохранять прямую осанку. Спать необходимо на упругом, средней жёсткости, (не мягком) матрасе и на тонкой подушке. При езде на автомобиле желательно использовать специальный подголовник, чтобы исключить вероятность «хлыстовой» травмы. В качестве лечебной физкультуры – предпочтительнее водные виды спорта (плавание), а также упражнения, способствующие растяжению связок и мышц. Пациенты с ББ должны находиться на диспансерном наблюдении у ревматолога, посещать его не реже 1 раза в год со сдачей соответствующих анализов и проведением рентгенологического обследования.
В профессиональной деятельности больным ББ противопоказаны все типы движений, способствующие усугублению кифоза. В то же время не рекомендуется носить корсеты, но все же следует, по возможности, сохранять прямую осанку. Спать необходимо на упругом, средней жёсткости, (не мягком) матрасе и на тонкой подушке. При езде на автомобиле желательно использовать специальный подголовник, чтобы исключить вероятность «хлыстовой» травмы. В качестве лечебной физкультуры – предпочтительнее водные виды спорта (плавание), а также упражнения, способствующие растяжению связок и мышц. Пациенты с ББ должны находиться на диспансерном наблюдении у ревматолога, посещать его не реже 1 раза в год со сдачей соответствующих анализов и проведением рентгенологического обследования.
Медикаментозная терапия
Проводится нестероидными противовоспалительными средствами различной степени длительности – НПВП:
Короткодействующие нестероидные препараты (диклофенак, индометацин, вольтарен), для снятия легкого воспаления и болевого синдрома. Но их отмена через сутки–двое вернет пациента к прежним негативным ощущениям. Кроме того, эти средства не способны предотвратить развитие анкилозов.
Длительнодействующие противовоспалительные нестероидные медикаменты (сульфасалазин, метотрексат) используют при высокой интенсивности воспалительного процесса, в том числе, с вовлечением периферических суставов, но их может прописать только врач.
Моноклональные антитела – блокаторы ФНО-α (этанерцеп, адалимумаб, инфликсимаб) назначает только специалист при воспалении высокой интенсивности, которое не удается снизить НПВП.
Глюкокортикоиды (преднизолон, дексаметазон, дипроспан) при данном заболевании применяют локально внутрисуставные введения, (в том числе и в крестцово-подвздошные суставы).
Миорелаксанты (мидокалм и т.п.) и другие виды симптоматической лекарственной терапии назначают обычно по показаниям.
Физиотерапия – фонофорез, ультразвук, электро- и лазеротерапия, УВТ.
Иглорефлексотерапия, мануальная терапия, лечебный массаж, ЛФК.
Оперативное вмешательство
- Артропластика проводится при тяжелых повреждениях тазобедренного сустава и при отсутствии положительных перспектив его консервативного лечения.
- При выраженном грудном кифозе в некоторых случаях прибегают к остеотомии, что способствует улучшению качества жизни больного.
- Протезирование клапанов сердца проводят по жизненным показаниям.
- При развитии атриовентрикулярной блокады (нарушения проводимости) устанавливают кардиостимулятор.
- Фармакопунктура
- Введение регенератора хрящевой ткани / имплантата коллаген-содержащего
- Процедура PRP-терапии (Platelet Rich Plasma Therapy - обогащённая тромбоцитами плазма)
- Рефлексотерапия (акупунктура)
- Мануальная терапия / остеопатия
- Кинезиотейпирование
- Ударно-волновая терапия
- Ультразвуковая терапия / Фонофорез
- Лазеротерапия
- Массаж спины и шейно-воротниковой зоны
- Массаж пояснично – крестцового отдела позвоночника